Komplikationer ved operation for lændeprolaps
Indholdsfortegnelse
- 1 Baggrund
- 2 Operation på forkert højde eller forkert side
- 3 Lejringsbetingede læsioner
- 4 Duralæsion 0-14%
- 5 Nervelæsion 0,2%
- 6 Intraabdominale læsioner 1:5.000
- 7 Kardiopulmonale 0,06%
- 8 Apoplexi 0,02%
- 9 Postoperativt epiduralt hæmatom 0,1-0,2%
- 10 Infektion <1%
- 11 Discitis
- 12 Tromboemboliske komplikationer
- 13 Kilde
Baggrund
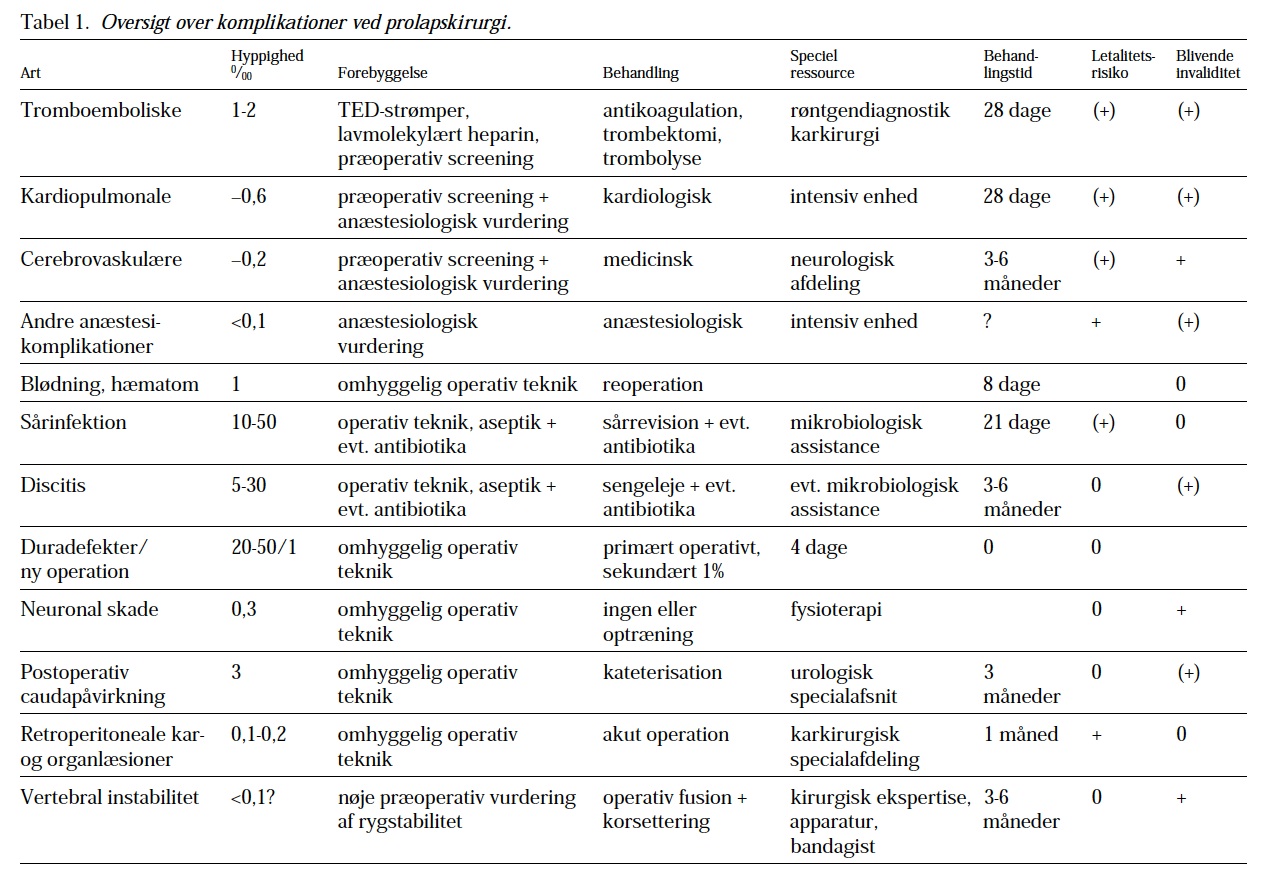
En række komplikationer kan opstå per- og postoperativt ved lumbal prolapskirurgi.
Operation på forkert højde eller forkert side
Operation på forkert højde eller på forkert side af columna lumbalis er en sjælden, men vel doku- menteret komplikation. Hyppigheden er alligevel så høj, at halvdelen af rygkirurgiske speciallæger har foretaget denne form for fejlbehandling. Risikoen for at operere på forkert højde er lav i niveau L5/S1 og stiger jo mere rostralt, man opererer i columna lumbalis.
Lejringsbetingede læsioner
Det er ved studier vist, at det er forholdsvis høj hyppighed af lejringsbetingede læsioner. Det er beskrevet kompressionsneuropati sv.t bl.a. nervus ulnaris, nervus radialis og nervus peroneus, trækskade svarende til plexus brachialis p.g.a. hyperabduktion af skuldrene. Der er beskrevet tibialis anterior compartment-syndrom som følge af lejringen. En forholdsvis sjælden, men alvorlig komplikation er akut visusreduktion eller – tab, som kan være følge af cornealæsioner, cortical blindhed pga iskæmi sekundært til langvarigt tryk på øjeæblet. Lejring af hovedet lavere end hjertet kan medføre venøs stase i retina. Hypotension i forbindelse med indgrebet kan også give iskæmiske visusreduktioner. Overstiger operationstiden fire timer, fordobles risikoen for at udvikle tryksår.
Duralæsion 0-14%
Ikke tilsigtet åbning af dura ved kirurgisk behandling av degenerative sygdomme i columna lumba- lis er beskrevet hyppighed på 0-14%. Læsionen indebærer ikke per se dårligere prognose. Duralæsion medfører risiko for lækage af cerebrospinalvæske postoperativt, pseudomeningocele, fistule- ring, prolabering af nervefilamenter igennem åbningen, associeret rodkontusion eller laceration af cauda equina og større blødningstab fra de epidural veneplekser. Hos patienter med duralæsion forekommer ”spinal hovedpine”. Liquorrhea indebærer en vis risiko for meningitis. Det foreligger modstridende opgørelser for hvorvidt mobiliseringstidspunktet af patienter med duralæsion har nogen betydning for, hvorvidt patienterne risikerer postoperativ lækage af cerebrospinalvæske.
Nervelæsion 0,2%
Hyppigheden af iatrogene peroperative nervelæsioner er blevet anslået til at optræde med en hyppighed på ca. 0,2%, ved recesstenose er risikoen noget højere. Mekaniske læsioner der påføres proksimalt for foramen vil kunne medføre lækage af cerebrospinalvæske og prolabering af nervefi- lamenter. Postoperativt vil patienten kunne have neurologiske udfaldssymptomer svarende til den afficerede nerverod.
Neuronal skade. Hyppigst er rodkontusion, som ses hos 0,3% og medfører sensibilitetstab og pareser og i nogle tilfælde permanente smertetilstande. Egentligt cauda equinasyndrom med påvirket blærefunktion ses efter 0,08% af operationerne. Denne tilstand kan kræve reoperation og i efterforløbet urologisk assistance. Direkte rodskade med kontinuitetsbrud og blivende udfald angives til 0,03%.
Intraabdominale læsioner 1:5.000
Iatrogene læsioner af de anatomiske strukturer på forsiden af columna er en sjælden, men potentielt livstruende komplikation, og er således den alvorligste komplikationstype ved kirurgisk behandling af degenerative sygdomme i columna lumbalis. Læsionen opstår ved at kirurgen penetrerer for dybt ind i discus, og dermed går igennem ligamentum longitudinalis anterior, som muliggør ledering af intraabdominale strukturer som f.eks. større arterier eller vener, urinlederne og tarmsystem. Ved ledering af intraabdominale strukturer kan der således bl.a. opstå livstruende blødninger og peritonitis(1).
Retroperitoneale kar- og organlæsioner (penetrerende kirurgisktraume). Ventral perforation af diskus med læsion af aorta eller iliacakar og abdominale organer er en alvorlig og akut behandlingskrævende komplikation, som erkendes med en frekvens på ca. 0,01 til 0,02%. Perforationerne optræder under bestræbelserne for at fjerne diskusindholdet. I ca. halvdelen af tilfældene medfører læsionen døden. Ved arteriel læsion ses kun i ca. halvdelen af de refererede tilfælde en peroperativ blødning fra selve diskusrummet. Peroperativt blodtryksfald kan være et tegn på en karlæsion. I nogle tilfælde dannes arteriovenøse fistler, som undertiden først sent giver symptomer. Behandlingen af karlæsionen er en karkirurgisk specialopgave. Øjeblikkelig intervention kan være påkrævet.
Kardiopulmonale 0,06%
Peroperative kardiopulmonale komplikationer som myokardieinfarkt, rytmeforstyrrelser og lungeødem forekommer hos 0,06%.
Apoplexi 0,02%
Cerebrovaskulære insulter optræder undertiden i tilslutning til operation og angives med en hyppighed på 0,02%.
Postoperativt epiduralt hæmatom 0,1-0,2%
Klinisk betydende epiduralt/subfascielt hæmatom forekommer sjældent, incidensen beskrives at være 0,1-0,2%. Høj alder, forhøjet INR, trombocythæmmere præoperativt og operation i flere højder er korreleret med større hæmatomdannelse. Blødningen stammer vanligvis fra de epidurale veneplekser eller muskulære arterier. Studier har vist at det er en korrelation imellem postoperativt hæmatom og omfanget af arvævsdannelse i spinalkanalen. Der foreligger billedbaserede studier som viser at epidurale, aymptomatiske hæmatomer er forholdsvis hyppige, og at anlæggelse af sårdræn kan reducere volumen af disse, samt mængden af peridural fibrose. Anvendelse af sårdræn har imidlertid ikke vist klinisk betydende effekt på outcome.
Infektion <1%
Lumbal prolapskirurgi indebærer en risiko for infektion (sårinfektion, epiduralt empyem og spondylodiscitis), der er mindre end 1% . Mere omfattende kirurgisk frilægning eller stabilisering med- fører signifikant højere infektionsrisiko. S. Aureus og S. Epidermidis er de to hyppigst forekommende mikrober. Selv om infektionsraten er lav, er der dokumenteret effekt af profylaktisk antibio- tika administreret én gang præoperativt (cefuroxim 1,5 g).
I litteraturen angives infektionshyppigheden varierende fra 0 til 10%. Overfladiske infektioner optræder efter op til 5% af operationerne. Det forebygges ved korrekt steril teknik, korte operationstider, og antibiotisk profylakse hos specielt udsatte patienter bør overvejes. I de fleste tilfælde er der ikke indikation for specifik behandling, men spaltning af cikatrice og antibiotisk behandling kan være påkrævet. Dyb sårinfektion optræder i 1/2-3% af tilfældene, forebygges som ovenfor, men kræver operation med spaltning af operationssår og ofte antibiotisk behandling. I ca. 0,1% udvikles livstruende infektioner som sepsis og meningitis.
Discitis
Discitis (spondylodiscitis). Postoperativ discitis angives med hyppighed fra 1/2 til 3%. Nyere litteratur bekræfter i stigende omfang en bakteriologisk ætiologi, hvorfor der kodes med T 85,0, som angiver en postoperativ infektion. Oftest er der tale om hudsaprofytter, men infektion med patogene bakterier ses også. Diagnosen stilles klinisk og ved forhøjet SR eller C-reaktivt protein og bekræftes ved lumbal tomografi, CT og evt. MR-skanning. Tilstanden kan følges med SR og C-reaktivt protein. Behandlingen er i næsten alle tilfælde konservativ = immobilisation og evt. korsettering. Antibiotisk behandling kan i enkelte tilfælde anvendes efter dyrkning. Tilstanden heler i næsten alle tilfælde op uden at efterlade specifikke sequelae. Det er muligt, at kirurgisk behandling er indiceret ved svær destruktiv infektion.
Tromboemboliske komplikationer
Det kirurgiske indgreb og det postoperative sengeleje medfører risiko for dyb venetrombose (DVT) og lungeemboli (LE). Profylaktisk behandling med kompressionsstrømper synes at sænke hyppigheden af tromboemboliske episoder, selv om hyppigheden af DVT/LE hos patienter uden tromboseprofylakse er usikker. Profylakse med heparin eller lav-molekylær heparin har en uafkla- ret betydning i forbindelse ved kirurgisk behandling af patienter der mobiliseres hurtigt.