Spondylodiskit
Indholdsfortegnelse
- 1 Henvisning
- 2 Synonymer
- 3 Patofysiologi
- 4 Bemærk
- 5 Bakteriologi
- 6 Incidens
- 7 Risikofaktorer
- 8 Symptomer
- 9 Klinik
- 10 Lab
- 11 Udredning
- 12 Indlæggelse
- 13 Røntgenoptagelse
- 14 MR-skanning
- 15 Behandling<ref>Zarghooni K et al. Treatment of spondylodiscitis. International Orthopaedics 2011</ref>
- 16 Indikationer for kirurgisk dekompression, debridement & stabilisering
- 17 Operationsmetode
- 18 Risikopatienter
- 19 Recidiv af infektionen efter afsluttet behandling
- 20 Komplikationer
- 21 Referencer
- 22 Links
Henvisning
Mistanke om bakteriel spondylitis eller spondylodiskitis konfereres med infektionsmedicinsk vagthavende og/eller reumatolog mhp. diagnosen. Ved billeddiagnostisk verificeret spondylodiscit eller absces i columna med behov for biopsi og mikrobiologi konfereres supplerende med rygsektionen, ortopædkirurgisk, Rigshospitalet. Behandlingen foregår i infektionsmedicinsk regi.
Synonymer
Spondylodiscitis, spondylodiskitis, spondylodiscit
Patofysiologi
Primær bakterieinfektion svt. diskus, sekundær indvolvering af endeplader. Ofte hæmatogen spredning eller postoperativ infektion. Opstår spontant eller postoperativt.
Bemærk
Tilstanden er desværre underdiagnosticeret. Mange pt. udredes/behandles på medicinske afdelinger. Dødeligheden er op til 25% hos ældre.
Bakteriologi
Gram-positive kokker enten i hobe (staf. aureus), kæder (streptokokker) eller diplokokker (pneumokokker, meningokokker, gonokokker). Gram-negative stave enten ubevægelige (klebsiella) eller bevægelige (pseudomonas).
- Staphylococcus aureus (>50%)
- KNS (10-25%)
- Escherichia coli
- TB
- Svamp
Incidens
2,4:100.000 (6,5:100.000 hos dem over 70 år)
Risikofaktorer
- Immunsuppresion
- Alderdom
- Postoperativt: gramnegative stave
- Diabetes: gruppe B/G
- Narkomaner: pseudomonas/svampe
- Ikke-etniske danskere: TB
Symptomer
Lændesmerter evt. med udstråling til ben, feber, vægttab, bevægelsesindskrænkning. Diagnosen stilles ofte først flere måneder efter symptomdebut.
Klinik
Bankeøm under fødderne
Lab
Forhøjet CRP og SR, evt leukocytose
Udredning
Allerede opstartet antibiotisk behandling bør pauseres 48 timer inden prøvetagning
- Infektionstal: CRP, SR, leukocytter
- Levettal (spec. ved Rifampicin), nyretal
- Bloddyrkning/venyler INDEN opstart af antibiotika: mindst 4 kolbesæt taget på forskellige tidspunkter, evt. 8 kolber. Der dyrkes i 12 døgn.
- Evt. biopsi enten CT-vejledt eller åben
- Der kan evt. suppleres med en molekylærbiologisk undersøgelse (16s)
- Røntgen
- MR-skanning
- Leukocyt-scintigrafi
- Evt. PET
Indlæggelse
Varighed: 1-2 måneder
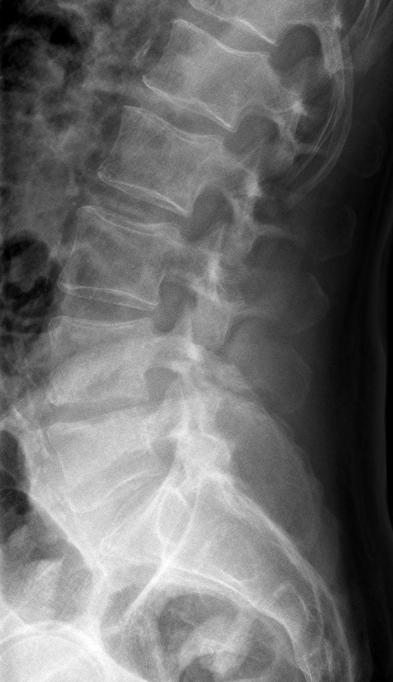
Røntgenoptagelse
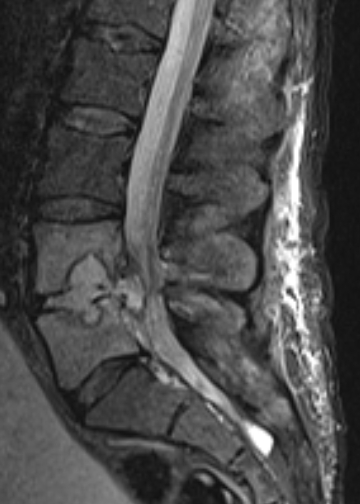
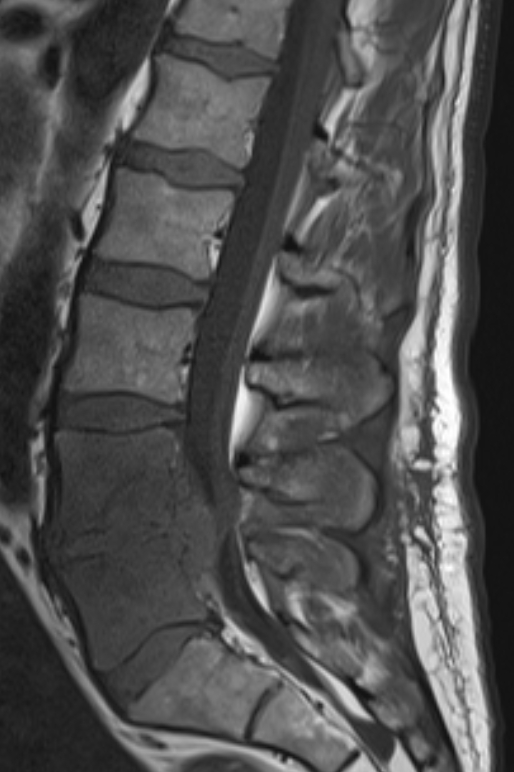
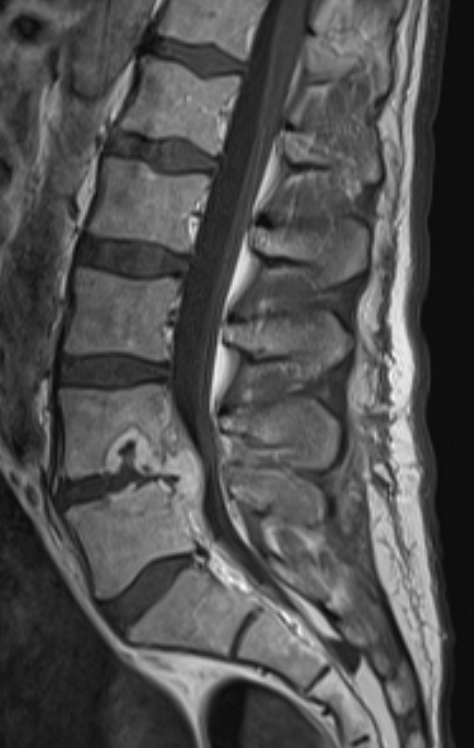
MR-skanning
Behandling<ref>Zarghooni K et al. Treatment of spondylodiscitis. International Orthopaedics 2011</ref>
Mål: så smalspektret AB som muligt, så kort varighed som muligt.
- Immobilisering (TL): ved betydende påvirkning af forreste søjle eller påvirkning af de nedre lumbale segmenter. Indtil smerterne aftager, højst 2 uger. Efterfølgende mobilisering med korset.
- Decubitusprofylakse
- Antitrombotisk behandling for at modvirke DVT/LE
- Smertebehandling
- Langvarig iv. antibiotisk behandling justeret efter resistensbestemmelse
- Skift til po. antibiotisk behandling (fx. Heracillin 1 g x 4) når infektionstallene er normaliseret. P.o. AB seponeres efter 3 måneder eller når infektionstallene har været normale gennem 6 konsekutive uger.
- Evt. CT-guided drænanlæggelse i absces-kavitat
- Staf. aureus: Dicillin 1-2 g x 4 (doseringen øges hvis pt. vejer mere end 70 kg). Der suppleres med Rifampicin såfremt pt. har et fremmedlegeme i kroppen.
- Ukendt ætiologi: Cefur 1,5 g x 3. Øges til 3 g x 3 såfremt der er en epidural/spinal komponent. Alternativt kan gives Ceftriaxon 2 g x 1.
- Varighed: iv i 2-4 uger indtil CRP er normal. Derefter po i 4-8 uger.
- Kontrol: blodprøver ugentligt. Efter ophørt antibiotisk behandling klinisk/lab. kontrol efter 2 uger, 4 uger, 3 måneder og 6 måneder. Såfremt der ses sammenfald ved rtg. skal pt evt have korset.
Indikationer for kirurgisk dekompression, debridement & stabilisering
- ved neurologiske udfald
- ved sepsis
- ved signifikant knoglepåvirkning & instabilitet
- ved deformiteter
- ved spinal absces
- ved uklar ætiologi eller cancermistanke
- ved manglende effekt af konservativ behandling
- ved intraktable smerter
- ved problemer med patientkompliance
Operationsmetode
- Perkutan stabilisering f.eks. MANTIS ved let knogledestruktion
- TLIF ved moderat knogledestruktion
- 1- eller 2-trins 360° dese med knogle anteriort og bagre pedikelskruer
Risikopatienter
- Diabetes
- Immunosuppression
- Stofmisbrug
- Ældre
Recidiv af infektionen efter afsluttet behandling
0-7%
Komplikationer
- Knogledestruktion & instabilitet
- Neurologiske udfald
- Psoas-absces
- Drug-fever (efter langvarig AB-veh.)
Referencer
- Clin Infect Dis. 2007 Apr 1;44(7):913-20. Epub 2007 Feb 14. Kowalski TJ.
<references/>